
Viêm phổi cộng đồng
Viêm phổi cộng đồng
GIỚI THIỆU
Viêm phổi mắc phải cộng đồng ở người lớn là tình trạng nhiễm trùng của nhu mô phổi xảy ra ở cộng đồng, bên ngoài bệnh viện, bao gồm viêm phế nang, ống và túi phế nang, tiểu phế quản tận hoặc viêm tổ chức kẽ của phổi. Đặc điểm chung có hội chứng đông đặc phổi và bóng mờ đông đặc phế nang hoặc tổn thương mô kẽ trên phim X quang phổi. Bệnh thường do vi khuẩn (Streptococcus pneumoniae, Haemophilus influenzae, Staphylococcus aureus, Moraxella catarrhalis, Legionella pneumophila, Chlamydia pneumoniae, Mycoplasma pneumoniae, trực khuẩn gram âm (P. aeruginosae, E. coli …) , virus, nấm và một số tác nhân khác, nhưng không do trực khuẩn lao.
Viêm phổi mắc phải cộng đồng ở người lớn là tình trạng nhiễm trùng của nhu mô phổi xảy ra ở cộng đồng, bên ngoài bệnh viện, bao gồm viêm phế nang, ống và túi phế nang, tiểu phế quản tận hoặc viêm tổ chức kẽ của phổi. Đặc điểm chung có hội chứng đông đặc phổi và bóng mờ đông đặc phế nang hoặc tổn thương mô kẽ trên phim X quang phổi. Bệnh thường do vi khuẩn (Streptococcus pneumoniae, Haemophilus influenzae, Staphylococcus aureus, Moraxella catarrhalis, Legionella pneumophila, Chlamydia pneumoniae, Mycoplasma pneumoniae, trực khuẩn gram âm (P. aeruginosae, E. coli …) , virus, nấm và một số tác nhân khác, nhưng không do trực khuẩn lao.
- Các yếu tố nguy cơ: tuổi cao, suy giảm miễn dịch, nghiện rượu bia, hút thuốc, bệnh phổi tắc nghẽn mạn tính…
- Tác nhân gây viêm phổi qua các đường: hô hấp, máu, bạch huyết, kế cận phổi.
- Viêm phổi thùy: có thể ở một phân thùy, một thùy hay nhiều thùy, trải qua các giai đoạn sung huyết, gan hóa đỏ, gan hóa xám và lui bệnh.
- Viêm phế quản phổi: tổn thương rải rác hai phổi xen kẽ với vùng phổi lành, không đều nhau và có thể để lại xơ.
CHẨN ĐOÁN
Chẩn đoán xác định
Lâm sàng
Triệu chứng cơ năng:
Chẩn đoán xác định
Lâm sàng
Triệu chứng cơ năng:
- Xuất hiện cấp tính trong vài ngày
- Điển hình: sốt, rét run, ho khạc đờm mủ, đau ngực kiểu màng phổi (nếu có tổn thương màng phổi).
Triệu chứng thực thể:
- HC nhiễm trùng: sốt, môi khô, lưỡi bẩn,.. (ban đầu không rầm rộ ở bệnh nhân lớn tuổi, suy giảm miễn dịch).
- HC đông đặc (rung thanh tăng, gõ đục, rì rào phế nang giảm), ran nổ
- Viêm phổi do tác nhân vi khuẩn điển hình: sốt > 39 độ C, rét run, lúc đầu ho khan, sau ho đờm mủ, có thể khạc đờm rỉ sắt, đau ngực vùng tổn thương. Tuy nhiên, người lớn tuổi có thể không có sốt, có thể có tím tái, khó thở, nhịp thở > 30 lần/ phút,..
- Viêm phổi do tác nhân không điển hình: triệu chứng âm thầm hơn, sốt nhẹ, đau đầu, ho khan, mệt mỏi như nhiễm virus, khám không rõ HC đông đặc, thấy rải rác ran nổ.
Xét nghiệm
- Bạch cầu tăng > 10.000/mm3, NEU chiếm ưu thế. hoặc BC < 4.400 / mm3.
- Máu lắng VSS tăng
- CRP/CRP hs tăng, Pro-calcitonin tăng.
X - quang phổi
- Tổn thương phế nang: hình mờ tương đối đồng nhất (một thùy hoặc phân thùy), có thể kèm theo xẹp phổi do dịch tiết gây tắc nghẽn các phế quản.
- Tổn thương phế quản phổi: mờ rải rác, không đồng nhất, tổn thương mờ này chồng lên nhau tạo thành những hình mờ đậm hơn.
- Tổn thương mô kẽ: mờ dạng lưới hoặc lưới nốt khắp cả hai bên phổi, đôi khi mờ rải rác thùy dưới.
- Thâm nhiễm dạng nốt: hình mờ tròn giới hạn rõ > 1cm.
Âm tính giả:
- Béo phì, khí phế thũng, bất thường cấu trúc phổi làm che mờ tổn thương phổi
- Viêm phổi giai đoạn quá sớm
- Mất nước nặng, giảm bạc cầu hạt làm tổn thương viêm không lộ rõ
- Nhiễm P.Jijovecii trên BN suy giãm miễn dịch vì tổn thương chủ yếu mô kẽ nên không thể hiện rõ trên X-quang.
Dương tính giả:
- Phù phổi do suy tim sung huyết, hẹp hai lá
- Nhồi máu phổi
- HC ARDS
- Chảy máu phế nang
- K phế quản hoặc K di căn phổi
- Xẹp phổi
- Viêm phổi sau xạ trị
- Viêm nhu mô phổi không do nhiễm trùng (viêm mạch máu phổi, viêm phế nang do dị ứng, viêm mô kẽ phổi do nhiễm dịch bao gồm phản ứng thuốc)
- Tăng bạch cầu ái toan (ấu trùng giun đũa di chuyển qua phổi)
- Viêm tiểu phế quản tắc nghẽn
CT ngực
Chỉ định:
Chỉ định:
- Viêm phổi nặng và diễn biến phức tạp
- Viêm phổi ở BN suy giảm miễn dịch
- Viêm phổi tái phát hoặc không điều trị dứt điểm được.
- Nghi ngờ viêm phổi mà X quang không rõ tổn thương.
Đặc điểm tổn thương trên CT:
- Tổn thương phế nang: đám mờ đồng nhất, có thể có hình ảnh xẹp phân thùy hoặc hạ phân thùy do tắc nghẽn đường dẫn khí có kích thước nhỏ.
- Tổn thương phế quản: nhiềm đám mờ thâm nhiễm và rải rác ở các phân thùy.
- Tổn thương mô kẽ: dày thành phế quản, tổn thương dạng nốt không đều hoặc dạng lưới.
Siêu âm phổi
- Tổn thương đông đặc (gan hóa) có di động theo nhịp thở
- Tràn dịch màng phổi
Chẩn đoán mức độ nặng
- Tổn thương đông đặc (gan hóa) có di động theo nhịp thở
- Tràn dịch màng phổi
Chẩn đoán mức độ nặng
- Thang điểm PSI
- Thang điểm CURB-65
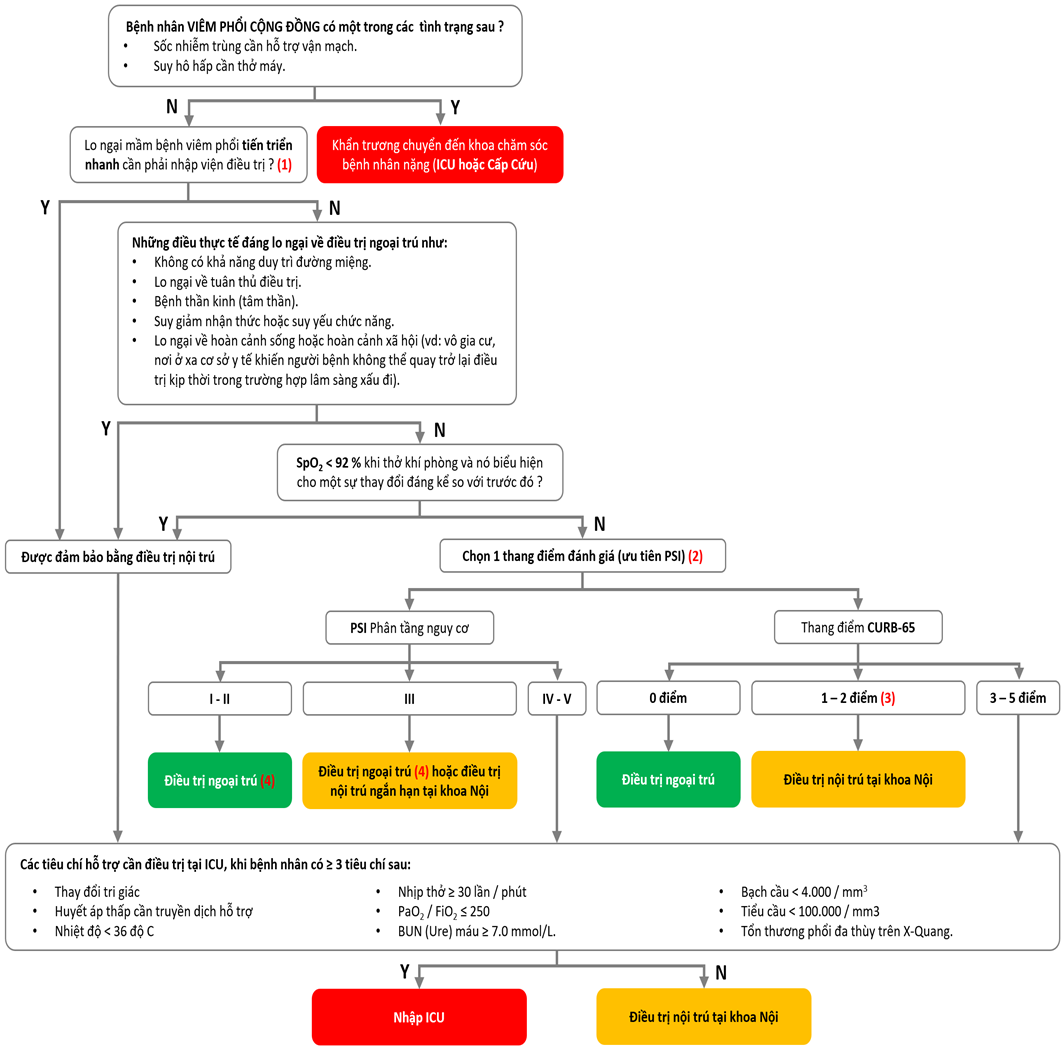
Ghi chú: Y = Yes: có, N = No: không
(1) Mặc dù chẩn đoán căn nguyên thường được xác định sau khi nhập viện, đặc điểm lâm sàng hoặc dịch tể hướng đến mầm bệnh viêm phổi tiến triển nhanh (vd: viêm phổi do vi khuẩn sau Cúm, ARDS, HC hô hấp Trung Đông, Cúm gia cầm[vd:H5N1, H7N9], viêm phổi do Legionella) nên được xem xét có khả năng xảy ra và yêu cầu nhập viện.
(2) Thang điểm PSI đánh giá chính xác hơn và được khuyến cáo hơn CURB-65, tuy nhiên cũng phức tạp hơn do yêu cầu nhiều thông số hơn. Lựa chọn tùy thuộc vào điều kiện cận lâm sàng của cơ sở y tế cũng như kinh nghiệm của Bác sĩ.
(3) Sử dụng thang điểm CURB-65 nếu bệnh nhân có một điểm vì ≥ 65 tuổi mà không kèm bệnh lý nặng thì không nhất thiết phải nhập viện.
(4) Sử dụng phân tầng nguy cơ PSI mức II-III cũng có thể được hưởng lợi khi xem xét điều trị ngoại trú bằng dịch vụ y tế tại nhà “ bệnh viện gia đình” (vd: y tá thăm khám, truyền dịch tĩnh mạch, tiêm kháng sinh tĩnh mạch).
Chẩn đoán nguyên nhân
(1) Mặc dù chẩn đoán căn nguyên thường được xác định sau khi nhập viện, đặc điểm lâm sàng hoặc dịch tể hướng đến mầm bệnh viêm phổi tiến triển nhanh (vd: viêm phổi do vi khuẩn sau Cúm, ARDS, HC hô hấp Trung Đông, Cúm gia cầm[vd:H5N1, H7N9], viêm phổi do Legionella) nên được xem xét có khả năng xảy ra và yêu cầu nhập viện.
(2) Thang điểm PSI đánh giá chính xác hơn và được khuyến cáo hơn CURB-65, tuy nhiên cũng phức tạp hơn do yêu cầu nhiều thông số hơn. Lựa chọn tùy thuộc vào điều kiện cận lâm sàng của cơ sở y tế cũng như kinh nghiệm của Bác sĩ.
(3) Sử dụng thang điểm CURB-65 nếu bệnh nhân có một điểm vì ≥ 65 tuổi mà không kèm bệnh lý nặng thì không nhất thiết phải nhập viện.
(4) Sử dụng phân tầng nguy cơ PSI mức II-III cũng có thể được hưởng lợi khi xem xét điều trị ngoại trú bằng dịch vụ y tế tại nhà “ bệnh viện gia đình” (vd: y tá thăm khám, truyền dịch tĩnh mạch, tiêm kháng sinh tĩnh mạch).
Chẩn đoán nguyên nhân
- Cấy máu 2 lần
- Nhuộm gram và cáu một mẫu đờm đạt tiêu chuẩn
- Nhuộm kháng cồn - acid và cấy đờm tìm Lao nếu X-quang phổi nghi ngờ Lao
- Soi cấy đờm tìm nấm, huyết thanh chẩn đoán nấm nếu X-quang nghi ngờ nấm.
- Cấy dịch màng phổi nếu có tràn dịch, dich phế quản, dịch phế quản qua nội soi, dịch rửa phế quản-phế nang
- Kháng nguyên nước tiểu chẩn đoán Legionella peneumophila (vùng dịch tể hoặc khi có địch)
- Soi đờm tìm P.jijovecii nếu lâm sàng hay X-quang phổi nghi ngờ
- Huyết thanh chẩn đoán M. Pneumoniae, C.pneumoniae, Legionella .spp, virus hô hấp (vùng dịch tể hoặc khi có dịch).
Chẩn đoán phân biệt
- Lao phổi
- Tắc động mạch phổi
- Ung thư phổi
- Giãn phế quản bội nhiễm (Ts: ho khạc đờm mủ kéo dài, sốt)
- Viêm phổi với cơ chế tự miễn do dùng thuốc (vd: Cordarone)
- Phù phổi bán cấp không điển hình
- Viêm phổi do hít (hay gặp do sặc dầu)
- HC loeffer (tăng bạch cầu ái toan, do giun đũa di chuyển quan phổi gây viêm phổi)
Chẩn đoán biến chứng
Tại phổi:
Tại phổi:
- Viêm phổi tiến triển lan rông gây Suy hô hấp, sốc nhiễm khuẩn
- Xẹp phân thùy phổi do tắc phế quản bởi đờm
- Áp xe phổi
Trong lồng ngực:
- Tràn khí màng phổi, trung thất
- Tràn dịch/ mủ màng phổi
- Viêm màng ngoài tim
Biến chứng xa:
- Viêm nội tâm mạc cấp tính
- Viêm khớp
- Viêm màng não
- Viêm phúc mạc
- Nhiễm khuẩn huyết
- Sốc nhiễm khuẩn
Một số thể bệnh
Viêm phổi do: S. aureus, Klebsiella peneumoniae, P. aeruginosa, Bukhoderia pseudomalei, viêm phổi ở bệnh nhân suy giảm miễn dịch..
Viêm phổi do: S. aureus, Klebsiella peneumoniae, P. aeruginosa, Bukhoderia pseudomalei, viêm phổi ở bệnh nhân suy giảm miễn dịch..
ĐIỀU TRỊ
Nguyên tắc điều trị kháng sinh
Nguyên tắc điều trị kháng sinh
- Cần điều trị kháng sinh sớm trong 4 giờ đầu nhập viện dựa theo kinh nghiệm, khi có kết quả nuôi cấy và kháng sinh đồ cần điều chỉnh theo kháng sinh đồ và đáp ứng lâm sàng của bệnh nhân. Tránh dùng kháng sinh phổ rộng nếu không cần thiết.
- Sử dụng kháng sinh theo dược động học và dược lực học, hiệu chỉnh liều theo mức lọc cầu thận.
- Lấy bệnh phẩm (nhuộm Gram và cấy đờm, cấy máu) trước khi điều trị kháng sinh ở bệnh nhân nhập viện.
- Nên chọn thuốc diệt khuẩn, đặc biệt đối với bệnh nhân có bệnh lý nền nặng và/hoặc suy giảm miễn dịch
- Bệnh nhân nhập viện nên bắt đầu với kháng sinh đường truyền tĩnh mạch, đủ liều. Sau vài ngày có thể chuyển sang uống nếu có đáp ứng lâm sàng.
- Thời gian điều trị tùy theo bệnh cảnh lâm sàng và X-quang, thường 3-5 ngày sau khi hết sốt đối với S.pneumoniae.
- Thời gian điều trị kháng sinh trung bình từ 7 – 10 ngày đối với VPMPCĐ không biến chứng.
- Nếu do Legionella, Chlamydia thời gian tối thiểu 2-3 tuần.
- BN sử dụng thuốc ức chế miễn dịch và điều trị lâu dài corticoid: > 14 ngày
- Đánh giá điều trị sau 48-72h, nếu tình trạng lâm sàng không cải thiện hoặc xấu hơn cần thay đổi phác đồ.
- Chuyển sang đường uống khi bệnh nhân cải thiện ho, khó thở, hết sốt 2 lần cách 8 giờ và bệnh nhân uống được.
- Xuất viện: khi ổn định lâm sàng và chuyển sang kháng sinh uống cho đủ liệu trình.
Điều trị ngoại trú
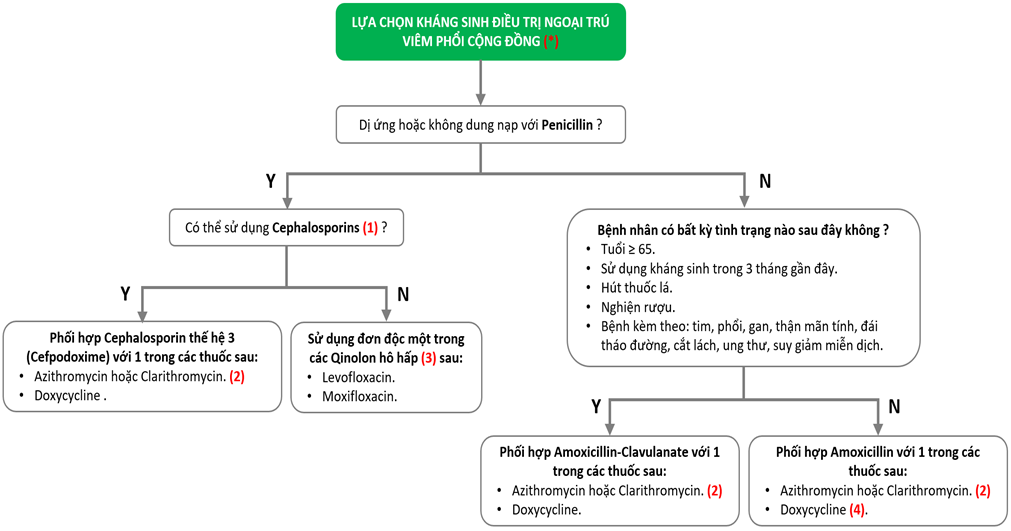
Bệnh nhân với cúm A hoặc B sử dụng kháng virus sớm trong 48 giờ đầu: Oslertamivir 75mg (Tamiflu) x 1 viên/ lần x 2 lần/ ngày, trường hợp nặng có thể dùng liều gấp đôi và phối hợp với kháng sinh.
- Với bệnh có phản ứng nhẹ không qua trung gian IgE (vd: ban sẩn) với Penicillin hoặc khả năng dung nạp Cephalosporin đã biết có thể sử dụng nhóm Cephalosporin thế hệ sau một cách an toàn.
- Macrolide (Azithromycin/ Clarithromycin) được khuyến cáo sử dụng kết hợp hơn so với Doxycyline. Tuy nhiên, nên tránh sử dụng Macrolide khi mà ban đầu hoặc có nguy cơ kéo dài khoảng QTc (vd: Hạ kali máu, Hạ Mg máu, nhịp chậm đáng kể trên lâm sàng, sử dụng thuốc kéo dài khoảng QTc).
- Đối với bệnh nhân bị bệnh phổi cấu trúc (vd: COPD) nguy cơ nhiễm Enterobacteriaceae (vd: Escherichia Coli và Klebsiella spp), nhóm Quinolon hô hấp nên được lựa chọn.
- Cách tiếp cận khác của ATS (hội lồng ngực Mỹ) và IDSA (hội bệnh truyền nhiễm Mỹ) là khuyến cáo đơn trị liệu với Amoxicillin, Doxycycline hoặc Macrolide (Azithromycin/ Clarithromycin ở những nơi kháng Macrolid thấp) ở những bệnh nhân không mắc bệnh mạn tính kèm theo hoặc yếu tố nguy cơ kháng S. pneumoniae thấp.
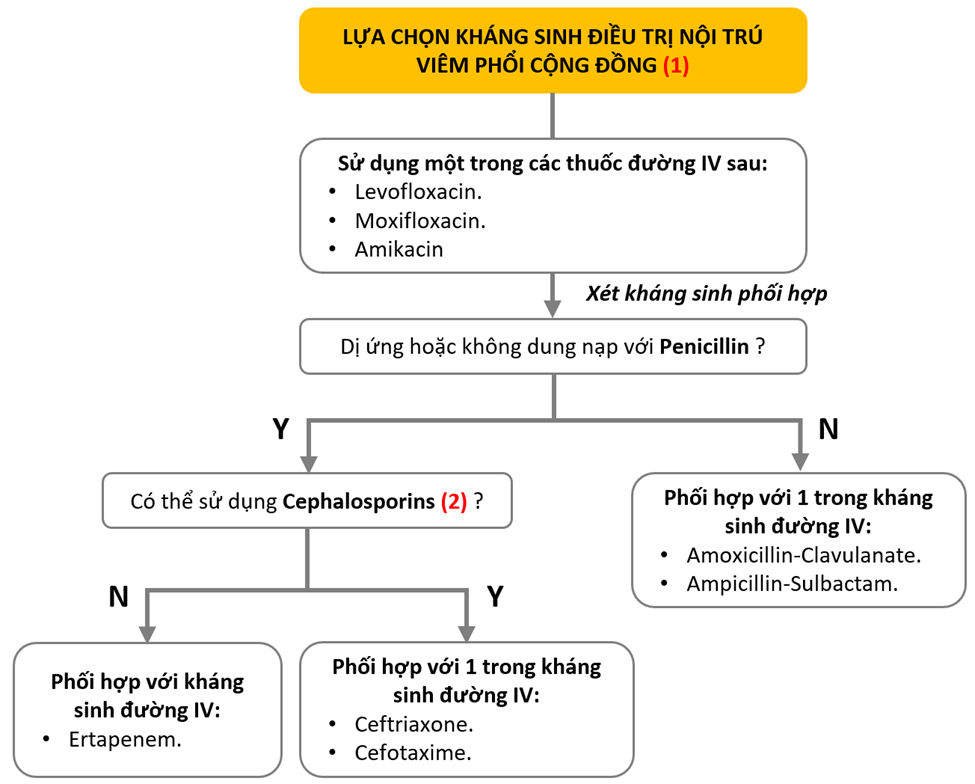
- Bệnh nhân có nguy cơ nhiễm Pseudomonas aeruginosa (trực khuẩn mủ xanh) tham khảo phác đồ của ICU. Bệnh nhân với cúm A hoặc B sử dụng kháng virus sớm trong 48 giờ đầu: Oslertamivir 75mg (Tamiflu) x 1 viên/ lần x 2 lần/ ngày, trường hợp nặng có thể dùng liều gấp đôi và phối hợp với kháng sinh.
- Với bệnh có phản ứng nhẹ không qua trung gian IgE (vd: ban sẩn) với Penicillin hoặc khả năng dung nạp Cephalosporin đã biết có thể sử dụng nhóm Cephalosporin thế hệ sau một cách an toàn.
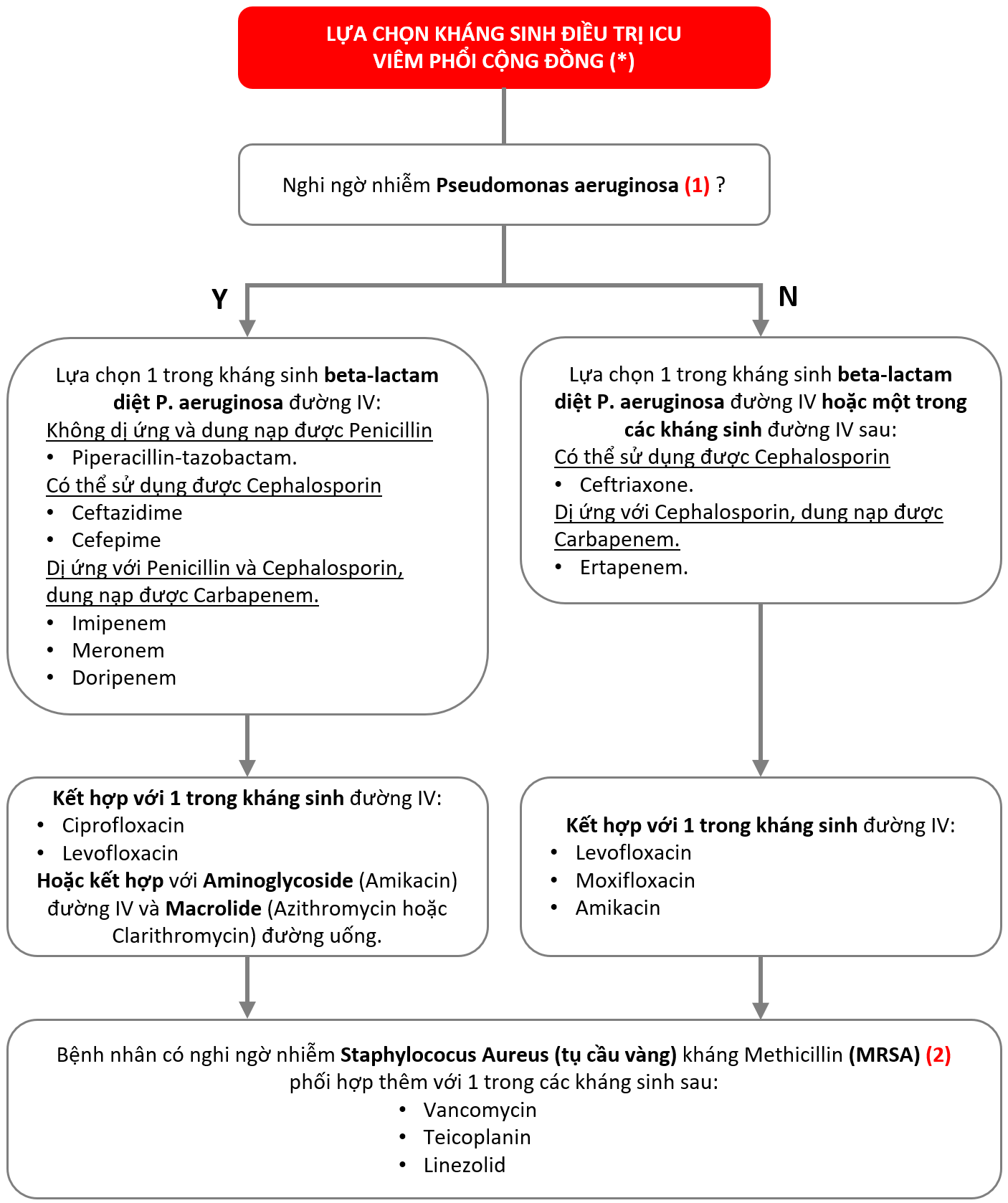
* Bệnh nhân với cúm A hoặc B sử dụng kháng virus sớm trong 48 giờ đầu: Oslertamivir 75mg (Tamiflu) x 1 viên/ lần x 2 lần/ ngày, trường hợp nặng có thể dùng liều gấp đôi và phối hợp với kháng sinh.
1. Nguy cơ nhiễm Pseudomonas Aeruginosa (trực khuẩn mủ xanh):
- Bệnh phổi cấu trúc (xơ nang, COPD nặng, giãn phế quản), sử dụng kháng sinh thường xuyên trước đó, đặc biệt là kháng sinh phổ rộng .
- Dựa vào tình trạng nhiễm độc: vẻ mặt lo âu, lú lẫn, sốt cao, rét run, mạch chậm, ho khạc đàm xanh hoặc vàng, bạch cầu tăng cao.
- X quang: tổn thương lan tỏa hai phổi, thường có tràn dịch màng phổi và nhiều ổ Áp xe nhỏ hai phổi.
2. Nguy cơ nhiễm Staphylococus Aureus (tụ cầu vàng) kháng methicillin (MRSA):
- Tiền sử: COPD, xơ nang, Ung thư phổi, bệnh nội khoa nặng (đái tháo đường, suy thận), đặt catheter TMTT.
- Bệnh sử, nhiễm virus (cúm, sởi), có tổn thương da: nhiễm trùng da,..
- Lâm sàng: khởi đầu sốt cao, rét run, mạch nhanh, khó thở, đau ngực, toàn thân suy sụp nhanh. Ho khạc đàm nhày mủ vàng.
- Khám phổi có ran ẩm, ran nổ rải rác, gõ đục.
- X quang: tổn thương phổi nhiều nơi và biến đổi nhanh, có nhiều ổ áp xe nhỏ ở hai phổi.
Điều trị sau khi có kết quả vi sinh
Khi có kết quả vi sinh và kháng sinh đồ: điều trị theo kháng sinh đồ.
S. Pneumoniae
Khi có kết quả vi sinh và kháng sinh đồ: điều trị theo kháng sinh đồ.
S. Pneumoniae
- Penicillin G: 1-3 triệu đv x 3-4 lần/ngày TTM
- Ampicillin: 2g x 6 lần/ngày TTM.
- Amox/clav.acid 1g x 3 lần/ngày uống
- Ampicillin/sulbactam: 1,5-3g x 4 lần/ngày TTM
- Amoxillin/sulbactam: 1g x 2 lần/ngày TTM
- Ceftriaxone: 1-2g 1 lần/ngày TTM
- Ceftazidime: 1g x 3-4 lần/ngày, 2g x 3 lần/ngày TTM
- Ertapenem: 1g x 1 lần/ngày TTM
- Moxifloxacine 400mg: 1 lọ/ngày TTM
- Levofloxacine 750 mg/ngày TTM. Trường hợp nặng có thể dùng 500mg x 2 lần/ngày TTM
H. influenzae, M. catarrhalis
- Amox/clav.acid 1g x 3 lần/ngày uống
- Ampicillin/sulbactam: 1,5-3g x 4 lần/ngày TTM
- Amoxillin/sulbactam: 1g x 2 lần/ngày TTM
- Ceftriaxone: 1-2g TTM 1 lần/ngày
- Ceftazidime: 1g x 3-4 lần/ngày, 2g x 3 lần/ngày TTM
- Ertapenem: 1g x 1 lần/ngày TTM
- Moxifloxacine 400mg: 1 lọ/ngày TTM
- Levofloxacine 750 mg/ngày TTM. Trường hợp nặng có thể dùng 500mg x 2 lần/ngày TTM
K. pneumoniae
- Ceftriaxone: 1-2g TTM 1 lần/ngày
- Ceftazidime: 1g x 3-4 lần/ngày, 2g x 2 lần/ngày TTM
- Cefepim: 1-2g x 3 lần/ngày TTM
- Ertapenem: 1g x 1 lần/ngày TTM
- Levofloxacine 750 mg/ngày TTM. Trường hợp nặng có thể dùng 500mg x 2 lần/ngày TTM
- Amikacin 15-20mg/kg/24h TTM (không dùng đơn trị liệu)
- Imipenem: 0,5g x 4 lần/ngày hay 1g x 3 lần/ngày TTM,
- Meropenem 1g x 3 lần/ngày TTM khi chƣa loại trừ VK sinh ESBL
P. aeruginosa
phối hợp 2 kháng sinh betalactam và quinolon hoặc aminoglycosid
phối hợp 2 kháng sinh betalactam và quinolon hoặc aminoglycosid
- Levofloxacine 750 mg/ngày TTM. Trường hợp nặng có thể dùng 500mg x 2 lần/ngày TTM
- Ciprofloxacin 400 mg: 1 lọ x 3 lần/ngày TTM
- Imipenem: 0,5g x 4 lần/ngày hay 1g x 3 lần/ngày TTM
- Meropenem 1g x 3 lần/ngày TTM
- Ceftazidime: 1g x 3-4 lần/ngày, 2g x 3 lần/ngày TTM
- Piperacillin/tazobactam 4,5g x 4 lần/ngày TTM
- Amikacin 15-20mg/kg/24h TTM (không dùng đơn trị liệu)
S. aureus
S. aureus nhạy methicillin (MSSA):
S. aureus nhạy methicillin (MSSA):
- Sử dụng betalactam kết hợp aminoglycoside hay quinolon.
S. aureus kháng Methicillin (MRSA):
- Vancomycin: 15-30mg/kg mỗi12h TTM, cân nhắc liều nạp 25-30mg/kg trong trường hợp nặng
- Teicoplanin: liều tải 12mg/kg mỗi 12h x 3 liều, duy trì 12mg/kg/24h TTM
- Linezolid: 600mg x 2 lần/ngày TTM
Vi khuẩn không điển hình
(Legionella pneumophila, Mycoplasma pneumoniae , Chlamydia pneumoniae): Macrolid thế hệ mới hoặc Quinolon hô hấp.
(Legionella pneumophila, Mycoplasma pneumoniae , Chlamydia pneumoniae): Macrolid thế hệ mới hoặc Quinolon hô hấp.
- Azithromycin (uống hoặc TTM) hoặc
- Clarithromycin (uống hoặc TTM) hoặc
- Moxifloxacin 400mg x 1 lọ/ngày TTM x 1-2 tuần hoặc44
- Levofloxacin 750mg/ngày TTM x 1-2 tuần hoặc
- Doxycycline 200mg TTM mỗi 12h x 3 ngày, sau đó 100mg TTM mỗi 12h x 4-11 ngày
Burkholderia pseudomallei
Giai đoạn tấn công: kéo dài ít nhất hai tuần, sử dụng các thuốc đường tĩnh mạch, trường hợp viêm phổi nặng hoặc viêm phổi phải nằm điều trị tại ICU, hạch trung thất, viêm phổi có kèm theo áp xe các cơ quan, viêm khớp nhiễm khuẩn, viêm tủy xương, melioidosis thần kinh, thời gian có thể kéo dài 4-8 tuần hoặc dài hơn. Sử dụng một trong các phác đồ sau:
Giai đoạn tấn công: kéo dài ít nhất hai tuần, sử dụng các thuốc đường tĩnh mạch, trường hợp viêm phổi nặng hoặc viêm phổi phải nằm điều trị tại ICU, hạch trung thất, viêm phổi có kèm theo áp xe các cơ quan, viêm khớp nhiễm khuẩn, viêm tủy xương, melioidosis thần kinh, thời gian có thể kéo dài 4-8 tuần hoặc dài hơn. Sử dụng một trong các phác đồ sau:
- Ceftazidime (50 mg/kg đến 2g tĩnh mạch mỗi 6h)
- Meropenem (25 mg/kg đến 1g tĩnh mạch mỗi 8h)
- Imipenem (25 mg/kg đến 1g tĩnh mạch mỗi 6h)
Pha thải sạch: thực hiện ngay sau pha tấn công, thời gian kéo dài 3 tháng, trường hợp viêm phổi có kèm theo viêm tủy tủy, melioidosis thần kinh, thời gian kéo dài 6 tháng, sử dụng các thuốc kháng sinh đường uống, một trong các phác đồ sau:
- Biseptol (trimethoprim-sulfamethoxazole): hiệu chỉnh liều theo tuổi và cân nặng. Trẻ em: 6mg/kg tính theo trimethoprim hoặc đến tối đa 240mg/liều x 2 lần/ngày. Người lớn: (1) cân nặng 40-60 kg, liều 240mg x 2 lần/ngày tính theo trimethoprim; (2) cân nặng > 60kg, liều 320mg x 2 lần/ngày tính theo trimethoprim. Nên bổ sung thêm acid folic đường uống 0,1mg/kg đến tối đa 5mg/ ngày.
- Doxycycline: 100mg x 2 lần/ ngày
- Amoxicillin-clavulanate: (20mg amoxicillin + 5mg clavulanate) /kg x 3 lần/ngày. (Phác đồ amoxicillin-clavulanate ưu tiên cho phụ nữ mang thai và trẻ em < 8 tuổi hoặc trong trường hợp không dung nạp với trimethoprim-sulfamethoxazole có thể thay bằng doxycycline.)
Cúm A/ B
- Oslertamivir 75mg (Tamiflu) 1 viên/ lần x 2 lần/ ngày, trường hợp nặng có thể dùng liều gấp đôi.
- Nên dùng kháng sinh đi kèm vì bội nhiễm vi khuẩn sau đó sẽ làm nặng hơn tình trạng viêm phổi. S. aureus là vi khuẩn bội nhiễm thường gặp ở bệnh nhân viêm phổi do cúm, tiếp đến là H. influenzae, Streptococcus nhóm A.
SARS-COV2
Tham khảo: Hướng dẫn chẩn đoán và điều trị SARS-COV-2 của Bộ Y Tế 2020
Chuyển đổi kháng sinh đường IV sang đường uống
Chỉ định:
Tham khảo: Hướng dẫn chẩn đoán và điều trị SARS-COV-2 của Bộ Y Tế 2020
Chuyển đổi kháng sinh đường IV sang đường uống
Chỉ định:
- Nhiệt độ ≤ 37,8oC
- Nhịp tim ≤ 100 lần/phút
- Nhịp thở ≤ 24 lần/phút
- Huyết áp tâm thu ≥ 90 mmHg
- Bão hòa oxy máu động mạch (SaO2) ≥ 90 hoặc PO2 ≥ 60 mmHg ở điều kiện khí phòng
- Có khả năng ăn uống
- Sức khỏe tâm thần bình thường
Tiêu chuẩn xuất viện
- Bệnh nhân hết sốt, dấu hiệu sinh tồn ổn định trong 48 giờ, ăn, uống được, không có bệnh lý khác hoặc tình trạng tâm thần cần theo dõi tại bệnh viện.
- Tiếp tục điều trị kháng sinh sau xuất viện đối với những bệnh nhân bị viêm phổi do S.pneumoniae biến chứng nhiễm khuẩn huyết, S.aureus, vi khuẩn gram âm, legionella, viêm phổi biến chứng từ viêm nội tâm mạc, áp xe phổi, mủ màng phổi
- Chuyển kháng sinh sang đường uống
Xử trí khi không đáp ứng với điều trị
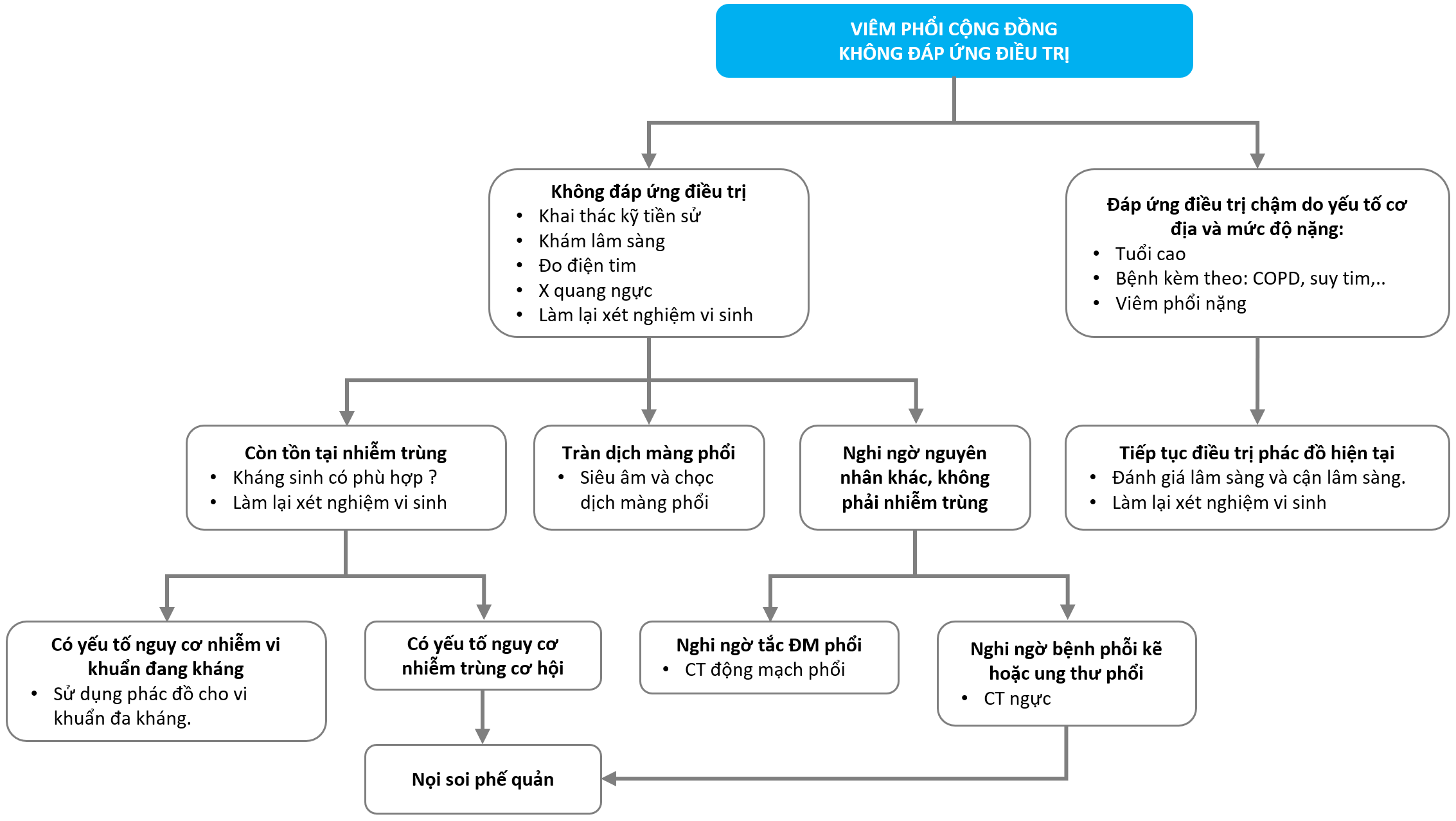
- Xem lại chẩn đoán: cần loại trừ các căn nguyên khác có triệu chứng giống viêm phổi nhưng không phải viêm phổi: Ung thư phổi, tắc động mạch phổi, dị vật đường thở, xẹp phổi, …
- Lưu ý biến chứng của viêm phổi như tràn dịch màng phổi biến chứng, mủ màng phổi, nhiễm khuẩn huyết…
- Điều trị sai tác nhân gây bệnh, vi khuẩn kháng thuốc, không bao phủ hết các tác nhân gây bệnh …
- Nhuộm Gram và cấy vi khuẩn lại + KSĐ, cấy máu, cấy dịch viêm (màng phổi, màng não, dịch khớp…), xét nghiệm tìm VK lao, cấy nấm …
PHÒNG NGỪA
- Điều trị triệt để các ổ nhiễm khuẩn vùng tai mũi họng, răng miệng, quản lý triệt để các bệnh lý nền của bệnh nhân.
- Giữ ấm cổ ngực trong mùa lạnh, loại bỏ kích thích có hại: rượu bia, thuốc lá
- Tiêm phòng cúm 1 năm/lần ở người > 50 tuổi, chỉ định ở người mắc bệnh lý tim phổi mạn tính, đái tháo đƣờng, suy thận nặng, suy giảm miễn dịch.
- Tiêm phòng phế cầu: 5 năm/lần khi tiêm lần đầu dưới 65 tuổi, nếu lần đầu tiêm > 65 tuổi thì không cần nhắc lại, chỉ định ở người mắc bệnh tim phổi mạn, đái tháo đƣờng, nghiện rượu, bệnh gan mạn tính, dò dịch não tủy, cắt lách, suy giảm miễn dịch.
- Tư vấn cai thuốc lá với chiến lược vấn ngắn 5A (Hỏi – Khuyên – Đánh giá – Hỗ trợ - Sắp xếp) hoặc tư vấn sâu. Trong các trường hợp nghiện thuốc lá thực thể mức độ nặng, có thể dùng thuốc hỗ trợ cai thuốc, bao gồm nicotin thay thế, Bupropion hoặc Varenicline.
PHỤ LỤC
Bảng tính thang điểm PSI & CURB -65
https://hscc.vn/tools.asp?id=bantin&idnhom=6&idtin=515
https://hscc.vn/tools.asp?id=bantin&idnhom=6&idtin=5
TÀI LIỆU THAM KHẢO
Bảng tính thang điểm PSI & CURB -65
https://hscc.vn/tools.asp?id=bantin&idnhom=6&idtin=515
https://hscc.vn/tools.asp?id=bantin&idnhom=6&idtin=5
TÀI LIỆU THAM KHẢO
- Community-pneumonia in adults: Assessing severity and determining the appropriate site of care. Uptodate
- Hướng dẫn chẩn đoán và điều trị viêm phổi mắc phải cộng đồng ở người lớn. Bộ Y Tế 2020.
Tác giả: Bs Nguyễn Thanh Lâm - Khoa Khám Bệnhh
Ý kiến bạn đọc
Bạn cần đăng nhập với tư cách là Thành viên chính thức để có thể bình luận
Những tin mới hơn
Những tin cũ hơn
Kiến thức y khoa
Góc tri ân
Album ảnh bệnh viện
-
 Tọa đàm ngày Quốc tế phụ nữ 8.3.2019
Tọa đàm ngày Quốc tế phụ nữ 8.3.2019
-
 Thành lập đơn vị đột quỵ - thầy thuốc ưu tú
Thành lập đơn vị đột quỵ - thầy thuốc ưu tú
thành lập đơn vị đột quỵ - thầy thuốc ưu tú
-
 Ngày thầy thuốc Việt Nam 27.2.2018
Ngày thầy thuốc Việt Nam 27.2.2018
ngày thầy thuốc Việt Nam 27.2.2018
-
 Hội thi quy tắc ứng xử 2018
Hội thi quy tắc ứng xử 2018
hội thi quy tắc ứng xử 2018
-
 Hội nghị khoa học tiết niệu 12.4.2019
Hội nghị khoa học tiết niệu 12.4.2019
Bạn đã không sử dụng Site, Bấm vào đây để duy trì trạng thái đăng nhập. Thời gian chờ: 60 giây
Gửi phản hồi